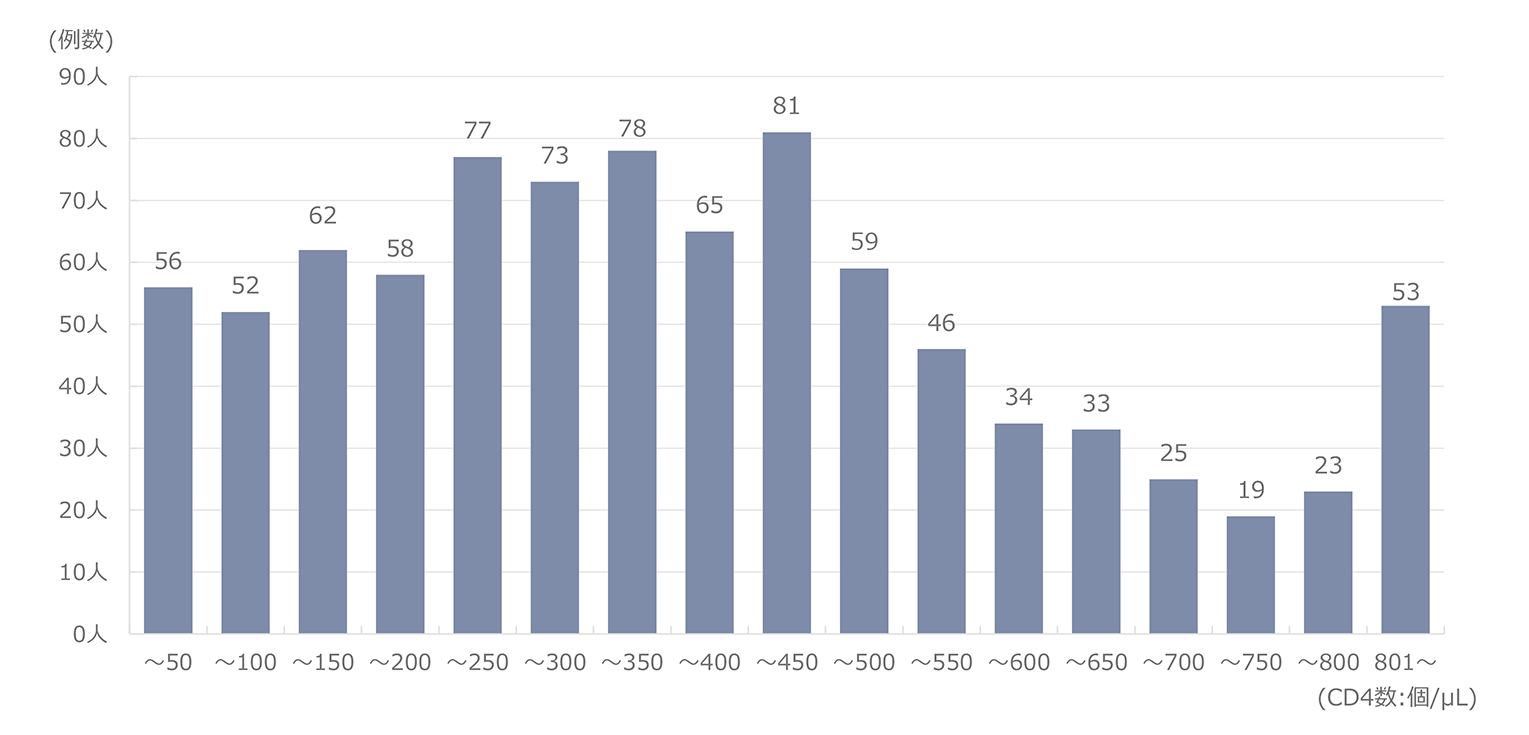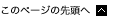アンケート結果
HIVの悪性腫瘍(非AIDS指標疾患)の動向
−2022年症例分解析−
| 研究分担者: | 泉川 公一(長崎大学 大学院医歯薬学総合研究科 感染免疫学講座 臨床感染症学分野) |
| 研究協力者: | 田中 健之(長崎大学病院 感染制御教育センター) |
研究要旨
HIV患者のエイズ非指標悪性腫瘍の実態を明らかにするために、HIV診療拠点病院を対象(378施設)にアンケート調査を行った。134施設より回答があった(回答率35.4%)。2022年に診断された悪性腫瘍の患者数は76例であり、前年とほぼ同等であった(2021年: 62例)。これまでの累積で疾患の頻度を見てみると肺癌、大腸癌、胃癌、肝臓癌、肛門部腫瘍、その他の血液腫瘍、頭頚部腫瘍、その他の泌尿器腫瘍、咽喉頭部腫瘍、白血病の順であった。発症時のCD4分布は低値での発症が多いもののなだらかな分布を示し、CD4が高くても発症が認められ、日和見合併症診断時のCD4数と比較すると大きな違いがあった。腫瘍発症年齢は60歳台が最多であった。腫瘍発生時期では約3/4はHIV診断後1年以上経過後に見られていた。治療後の完全寛解/部分寛解率は62%であった。HIV患者の長期経過観察をする際には、悪性腫瘍の発生を念頭に置いた定期的なチェックと、肺癌リスクを考慮した禁煙指導が必要であると考えられた。また、大腸がんの経年的な増加は目立つため、スクリーニングの必要性は高まっている。 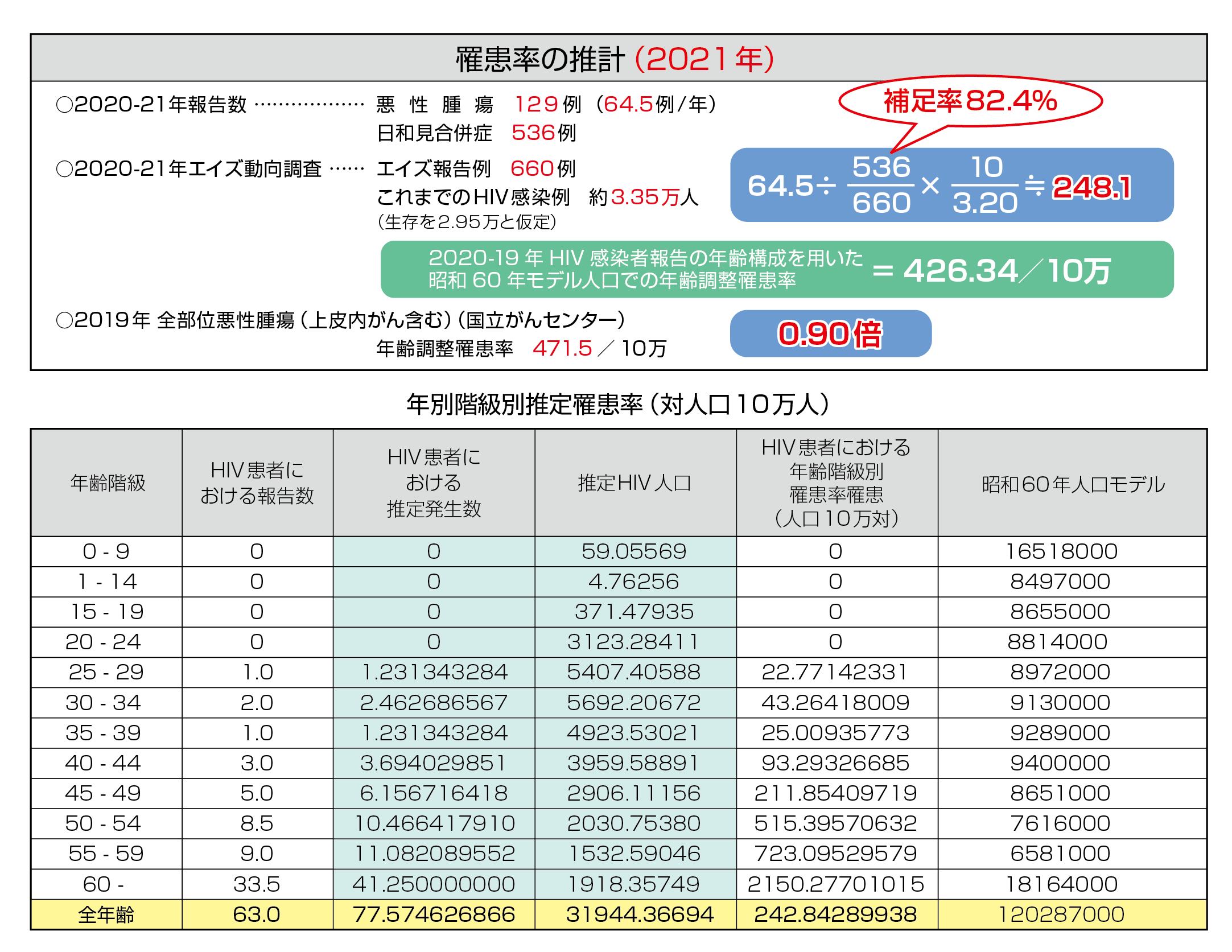
A.研究目的
HIV感染症は早期のART(anti-retroviral therapy)開始や、日常管理法の蓄積により、より長期の健康管理が重要な課題と認識されるようになった。そのひとつとして悪性腫瘍の発生が課題とされている。厚生労働科学研究の日和見感染症の研究班では悪性腫瘍の発生率が高いと報告された時期から、非エイズ関連悪性腫瘍についても発生動向の調査を行ってきた。その成果としてHIV感染者では非エイズ関連悪性腫瘍の発生率がやや高めであること、見られている腫瘍の頻度が日本人全体の発生頻度と比較して異なることなどを報告し、白血病などの悪性腫瘍の研究などへの萌芽ともなっている。本研究による悪性腫瘍発生データの集積が唯一の全国レベルでの発生動向を知ることができる調査であることから、2023年度の研究でもHIVに合併する日和見感染症の発生動向調査と合わせて、2022年に発生した非指標悪性腫瘍の調査を行った。
B.研究方法
日本においてはHIV感染症の診療はHIV/エイズ診療拠点病院に集約されているため、本研究はこれらの病院を対象にアンケート調査票を送付して記入を依頼する方法をとった。HIV関連日和見合併症の疫学研究で行っているアンケート調査に、悪性腫瘍の調査票(![]() 付録2)も同梱してHIV診療拠点病院へ送付し、回答を依頼した。先行研究で1995年〜2006年についてのデータが集積されていることから、本研究班では2007年からの経年的なデータの収集に当たり、2022年に診断された悪性腫瘍の事例について集計した。
付録2)も同梱してHIV診療拠点病院へ送付し、回答を依頼した。先行研究で1995年〜2006年についてのデータが集積されていることから、本研究班では2007年からの経年的なデータの収集に当たり、2022年に診断された悪性腫瘍の事例について集計した。
本研究ではなるべく多くの施設の協力を得て発生の実態を明らかにすることを主眼とし、アンケート項目については簡素で必要最小限のものとして、各症例の診療録を詳しく調べなくても回答できる範囲にとどめ、アンケートへの回答率を高めるよう配慮した。このため各腫瘍の詳細を明らかにすることは難しくその点は本研究のlimitationsである。アンケートには返信票を同梱し、経験症例がない施設にもデータがないことについての返信を依頼し、回答率が明らかになるようにした。回収されたデータはMicrosoft Access をもちいてデータベース化し集計した。その際、同一施設からの年度を跨いでの重複報告、紹介元と紹介先施設からの重複報告を除外するために、症例の出生年、疾患名、発生年、報告病院の地域などが一致する症例については重複と見なして一元化した。AIDS指標疾患にある悪性腫瘍の非ホジキンリンパ種、脳リンパ腫、子宮頚癌、カポジ肉腫については集計から除外した。得られた結果は![]() 国立がんセンターがん対策情報センターからWeb上で公開されている最新の
国立がんセンターがん対策情報センターからWeb上で公開されている最新の![]() 日本におけるがん統計データ(2014年)と比較して、HIV感染者の罹患率と比較した。本研究は人を対象とする医学系研究に関する倫理指針(平成29年12月22日一部改正)に則り、長崎大学医歯薬総合研究科倫理審査委員会に諮り承認を得た。アンケートには個人情報に該当する項目は含まず、回答には患者IDを含めた個人データを記載しないようするなど研究解析施設では個人情報を収集しないようにし、疫学倫理指針に定められた他の機関からの資料提供依頼に応じられる基準を満たすよう配慮した。データは匿名データであるもののHIV感染者に関する情報であることから扱いは慎重を期し、管理された研究室内で担当研究者のみが取り扱える環境で解析を行った。
日本におけるがん統計データ(2014年)と比較して、HIV感染者の罹患率と比較した。本研究は人を対象とする医学系研究に関する倫理指針(平成29年12月22日一部改正)に則り、長崎大学医歯薬総合研究科倫理審査委員会に諮り承認を得た。アンケートには個人情報に該当する項目は含まず、回答には患者IDを含めた個人データを記載しないようするなど研究解析施設では個人情報を収集しないようにし、疫学倫理指針に定められた他の機関からの資料提供依頼に応じられる基準を満たすよう配慮した。データは匿名データであるもののHIV感染者に関する情報であることから扱いは慎重を期し、管理された研究室内で担当研究者のみが取り扱える環境で解析を行った。
C.研究結果
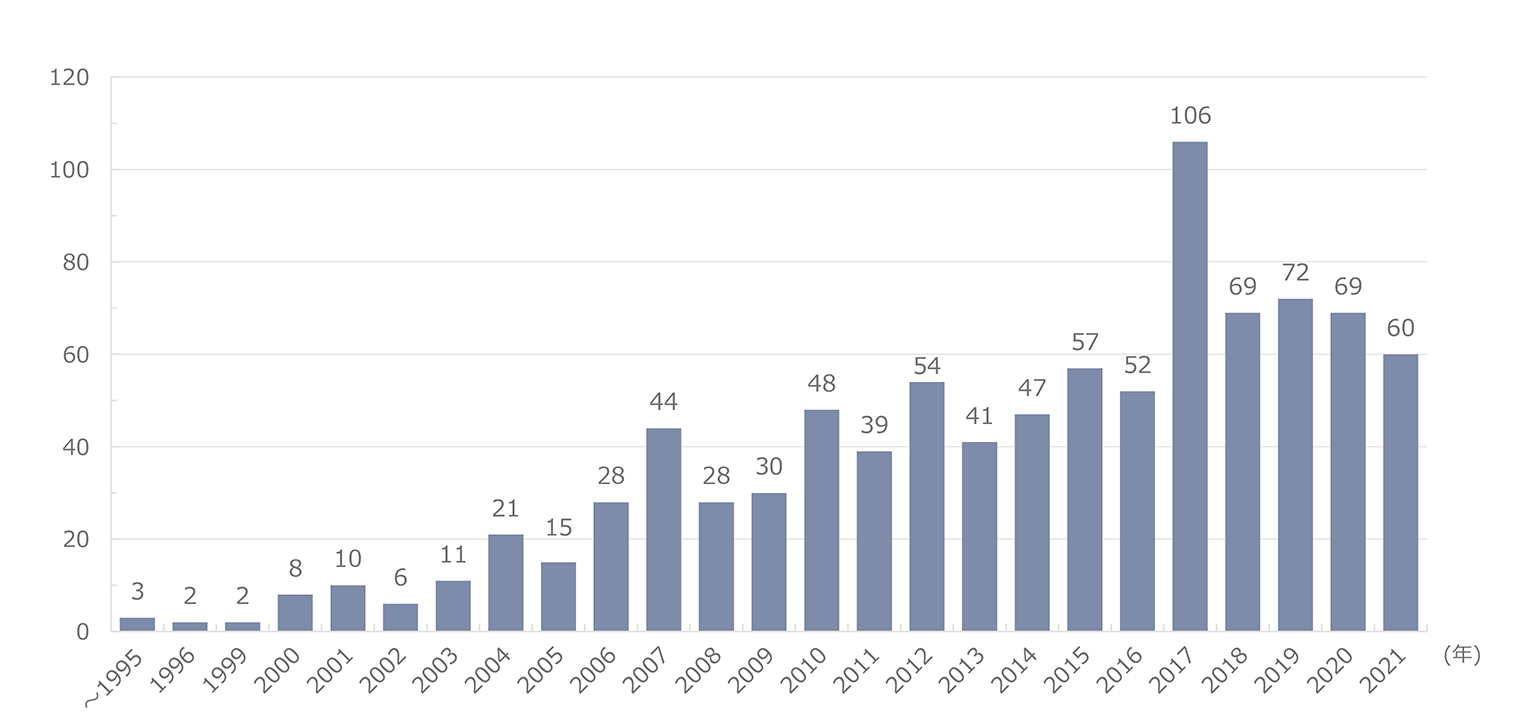
2022年の発生例は76例、これまでの累計で1003例の悪性腫瘍が報告された。年次別の発生数(図1)では、非指標悪性腫瘍の発生は2000年に8例と大きく増加し、それ以降年々増加傾向となり、増減しつつ、2010年以降は40-50例前後で、横ばいであったが2017年には最多の数となり、2018年以降には再びやや減少したが60-70例を推移している。
単年度では増減の影響が大きくなるため、2021年と2022年の2年のデータを元に1年当りの平均腫瘍発生数と人口10万あたりの罹患率を計算した。本検討はアンケート調査でありその捕捉率を計算する方法として、同時に行った日和見感染症の報告数とエイズ動向委員会によるAIDS発症報告数と比較することにより推定捕捉率を算出した(77.6%)。現在の生存HIV感染者数を約3.20万人と仮定して人口10万人当たりの罹患率を求めると273.6となった。昭和60年のモデル人口を元にして年齢調整罹患率を算出し、人口10万人当たり482.9となった。これは日本人の2014年の癌罹患率(上皮内癌含む)471.5と比較すると1.02倍であった(2020-2021年の調査では0.9倍)。
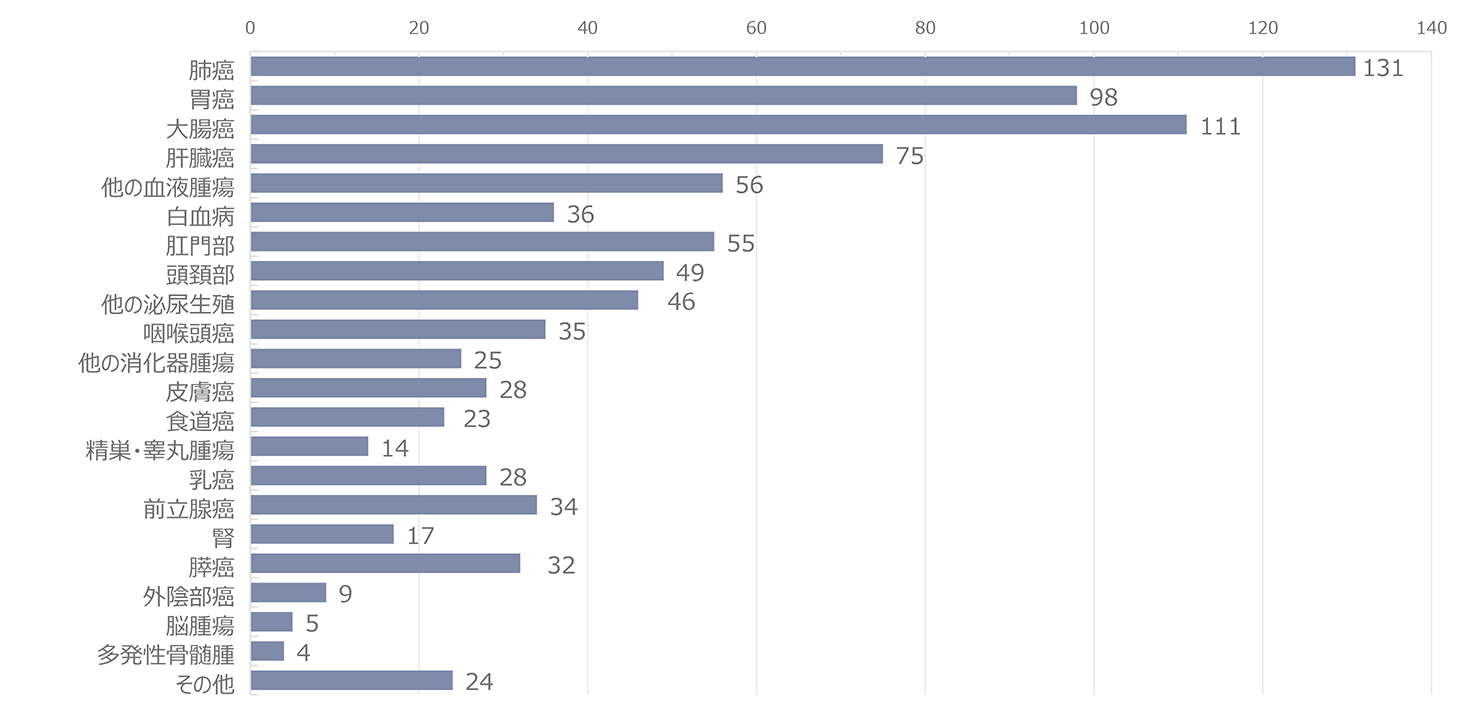
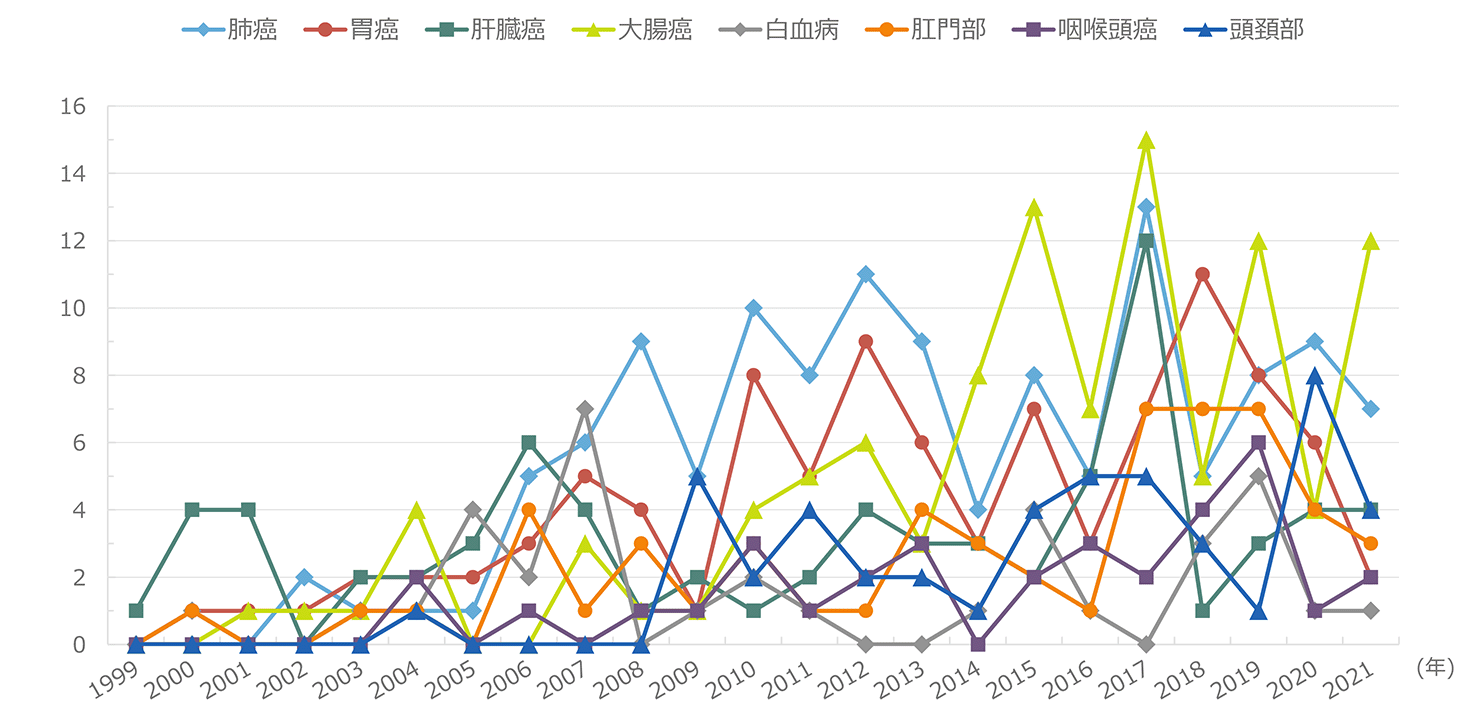
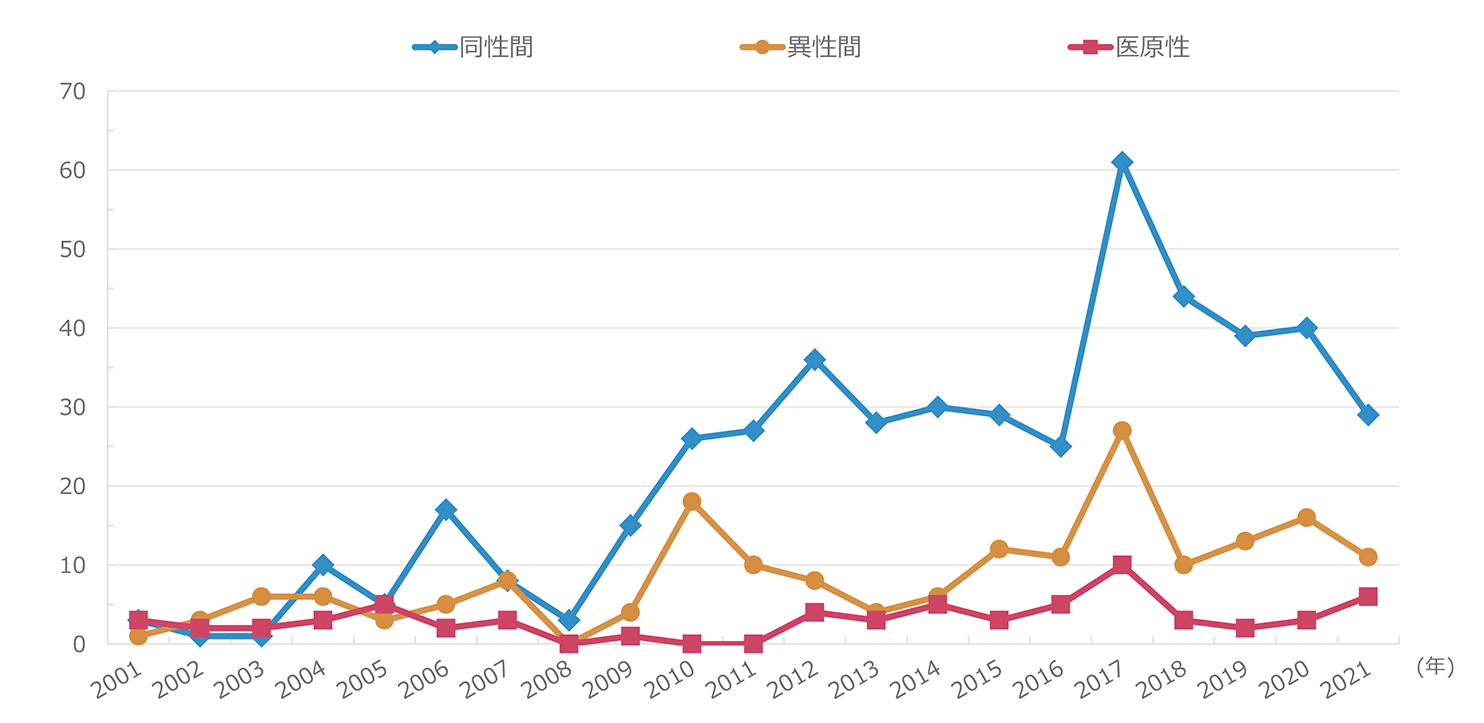
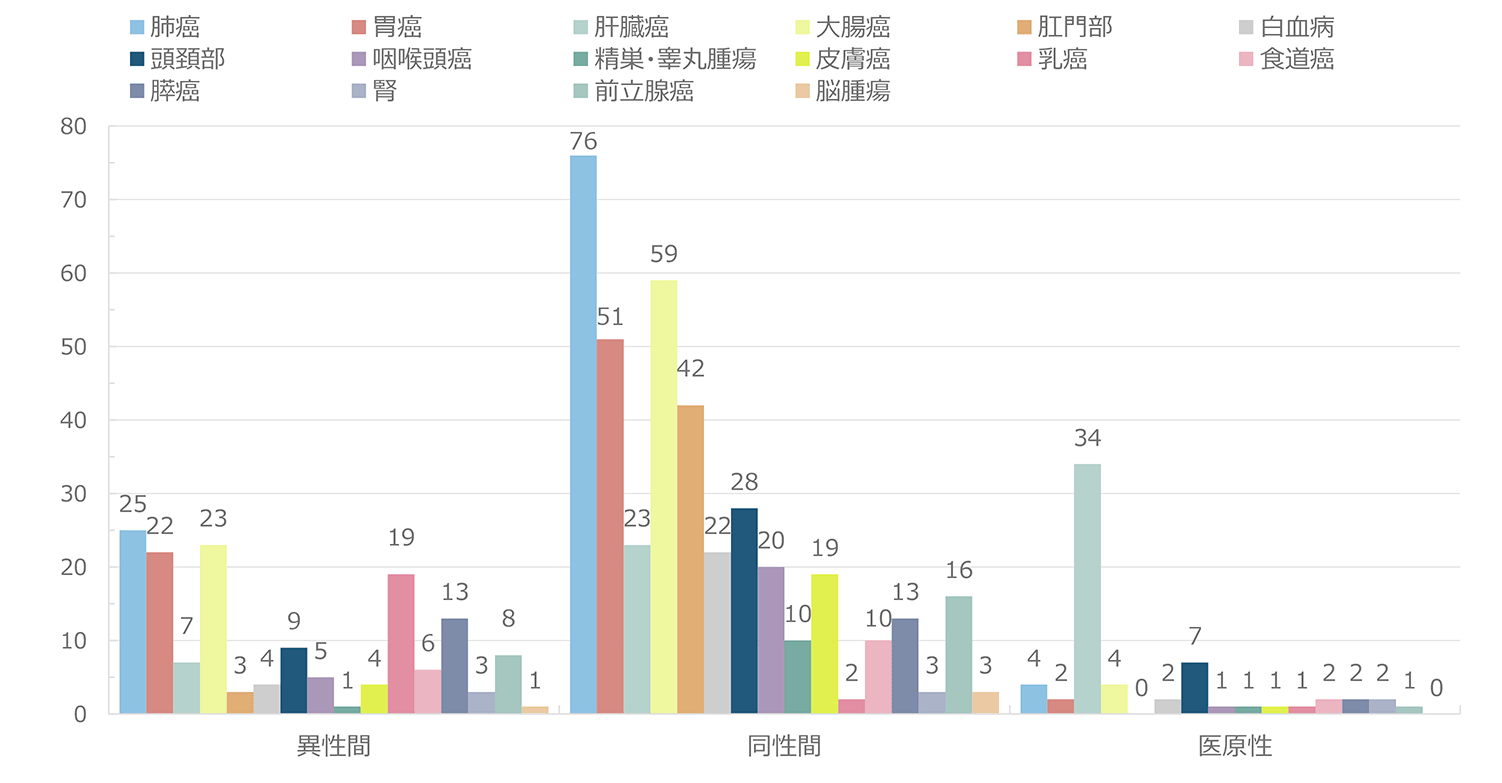
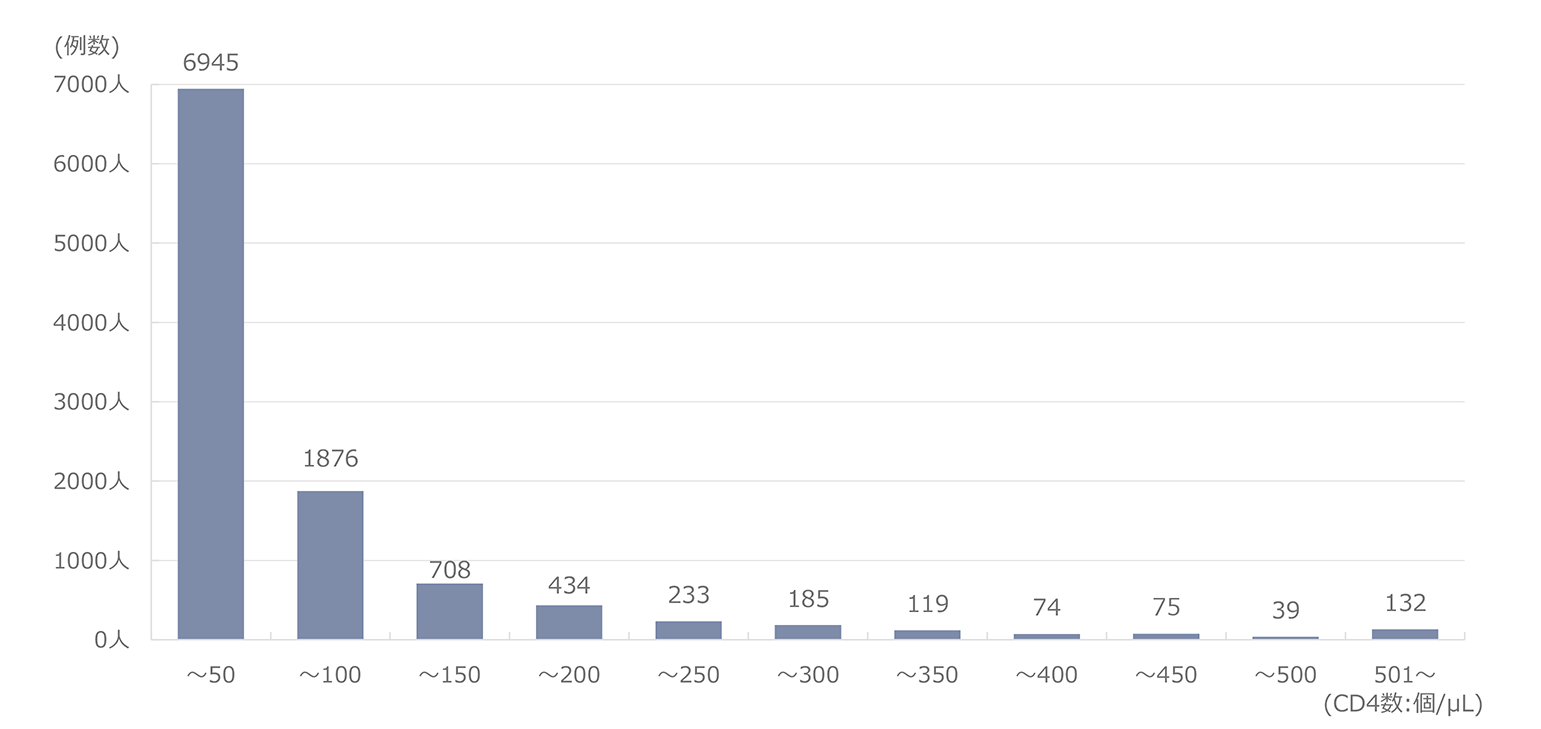
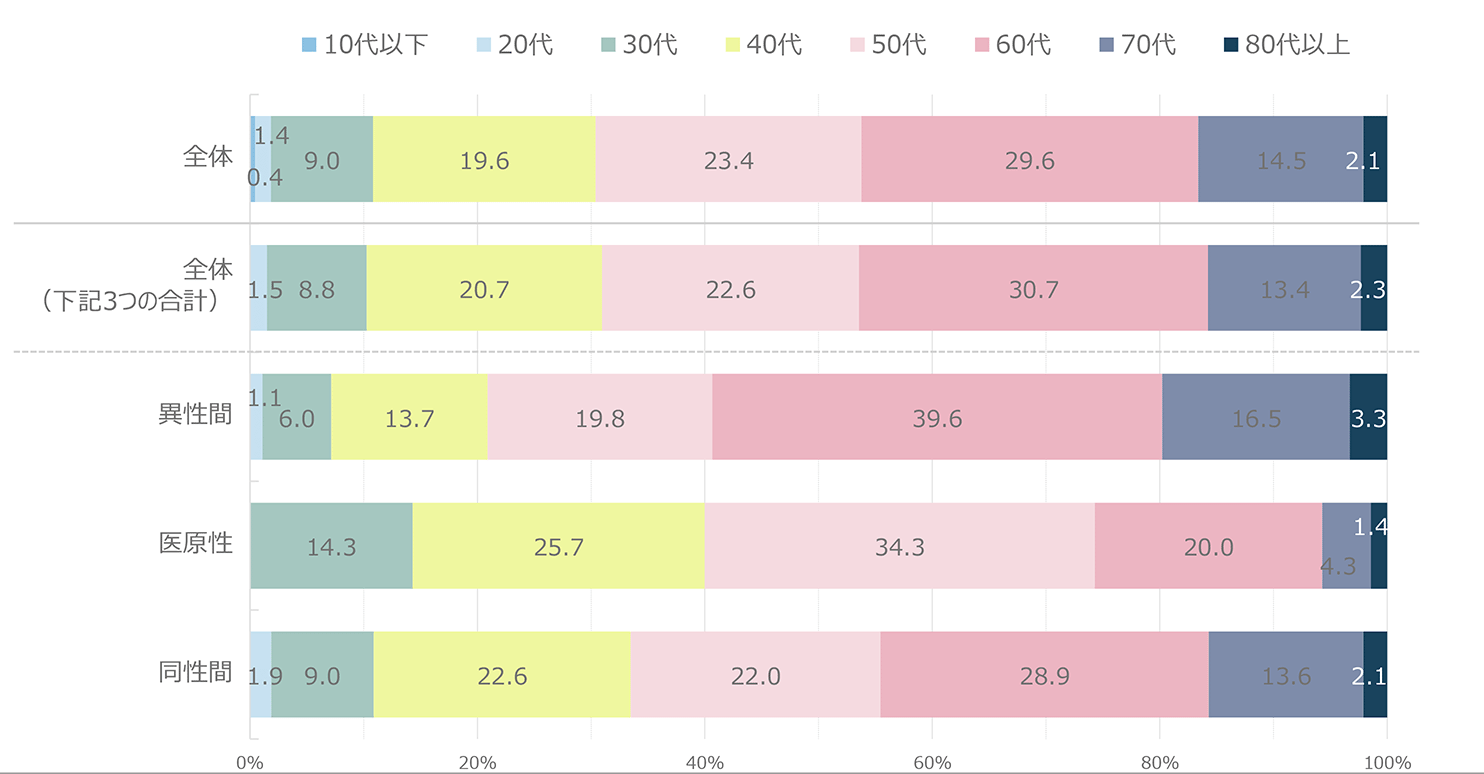
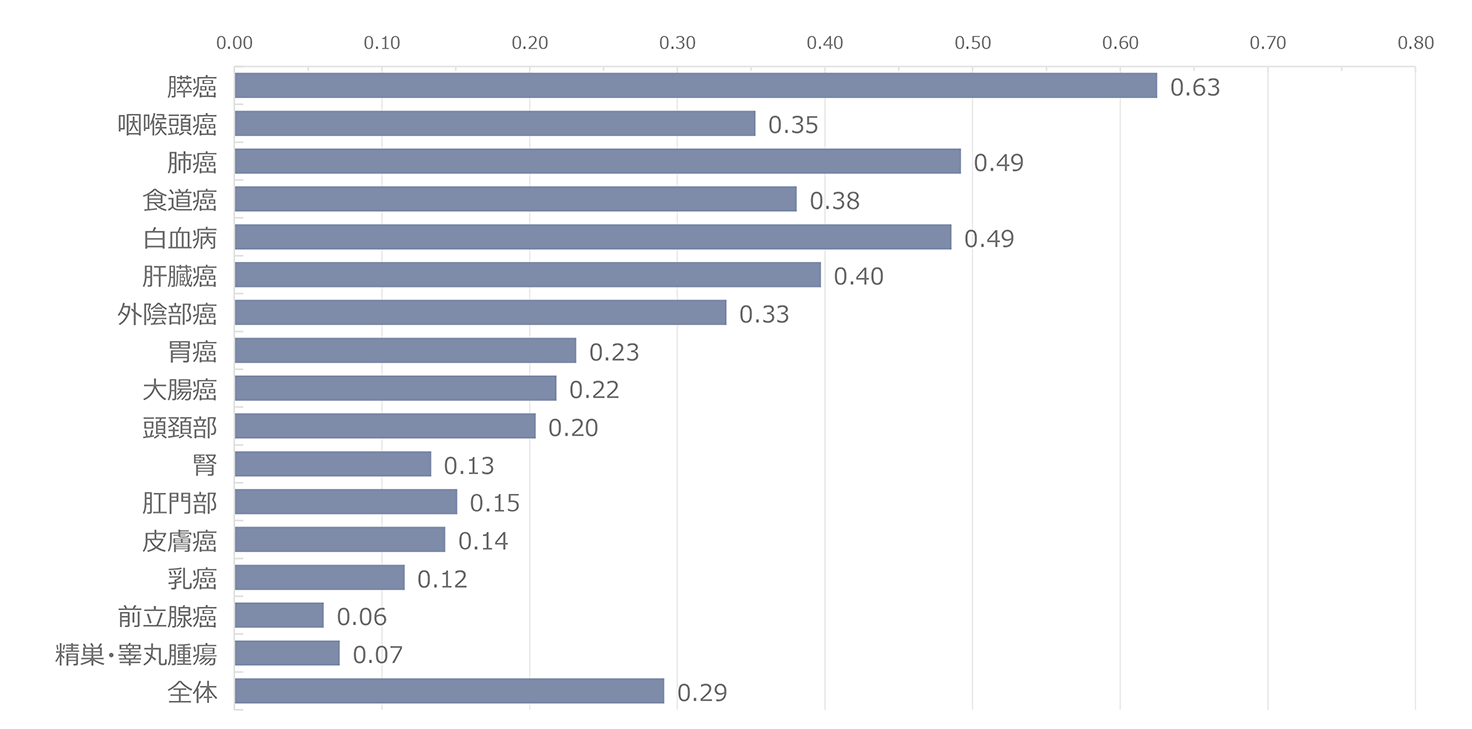
報告された悪性腫瘍の累積報告数を図2に示した。もっとも頻度が高い腫瘍は肺癌で、累計で143例であった。2009年までは肝臓癌が最頻疾患であったが、その後減少した。一方、肺癌は2010年11例と増加してトップとなり、その後は減少傾向にありつつも累計では最頻疾患を維持している。2位は大腸癌、3位は胃癌とであり、肝臓癌と続いている。以降、肛門部腫瘍、その他の血液腫瘍、頭頚部腫瘍、その他の泌尿器腫瘍、咽喉頭部腫瘍、白血病の順であった。2022年単年でみると、肺癌10例、大腸癌8例、頭頚部癌8例、肛門部腫瘍6例、胃癌5例、咽喉頭癌5例、肝臓癌2例、であった(図3)。感染経路別での年別悪性腫瘍発生数の推移では(図4)、同性間での感染者での報告が最多であった。感染経路別にみた悪性腫瘍の特徴(図5)では、医原性感染(主に血液凝固因子製剤による血友病患者の感染)で肝臓癌が約5割を占め、際立っていた。同性間感染患者では肺癌、大腸癌、胃癌、肛門部癌、頭頚部癌の頻度が高いことが特徴的であった。肺癌は感染経路にかかわらず発生頻度が高かった。腫瘍発生時の末梢血CD4数の分布(図6)では、CD4数が低いほど患者数が多い傾向が見られたが、日和見感染症(図7)と異なり、その傾斜はゆるやかであった。2022年に発生した患者の分布も同様の傾向を示した。
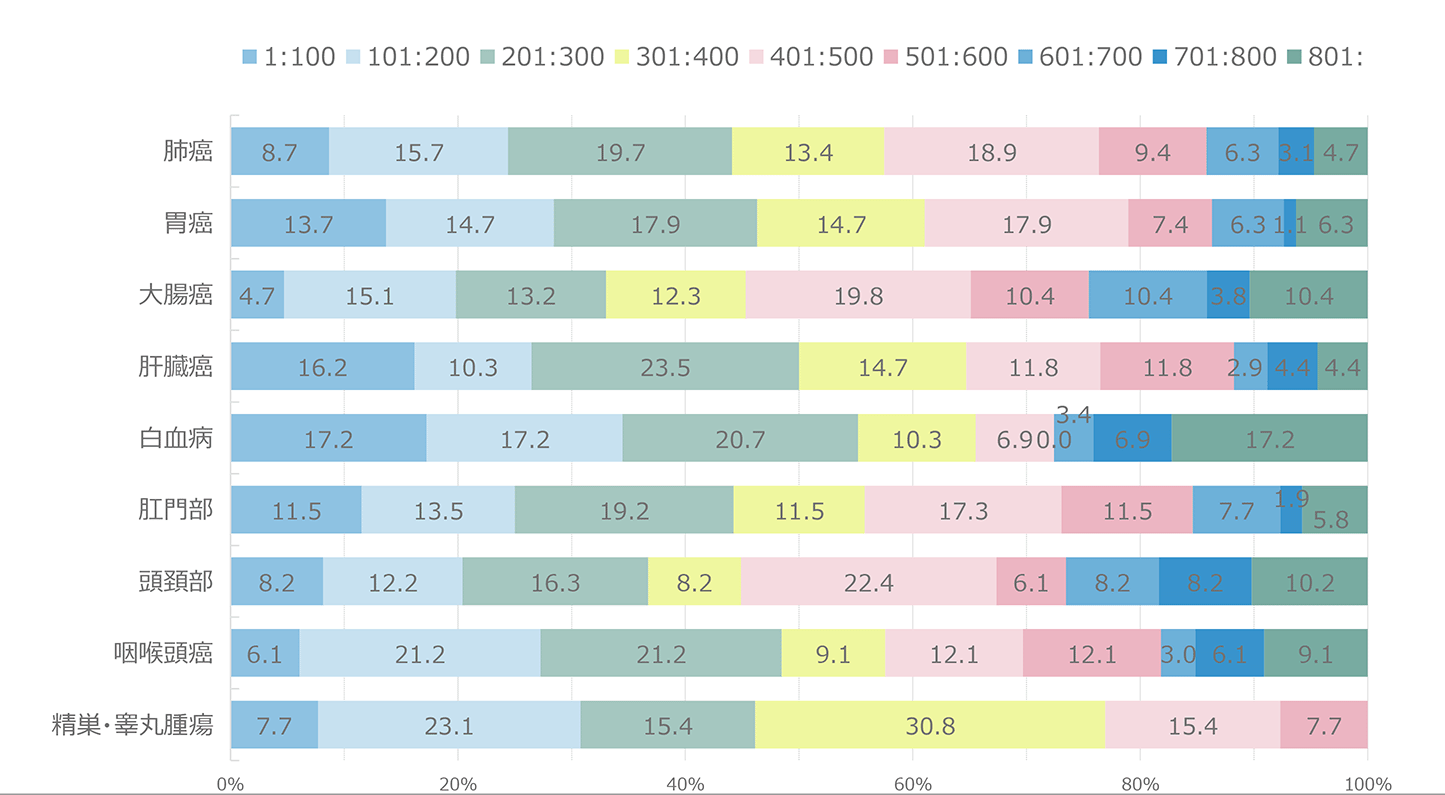
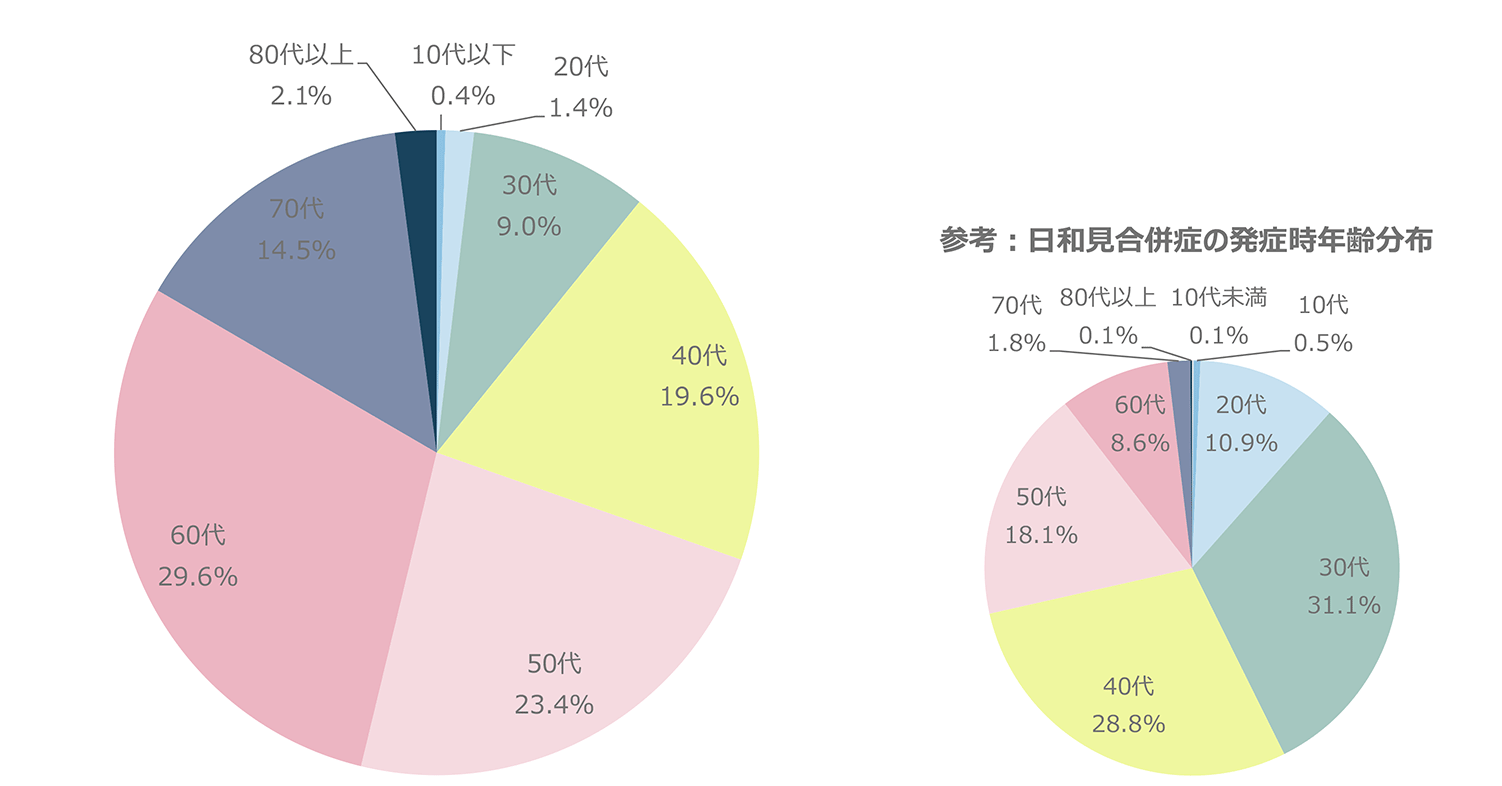
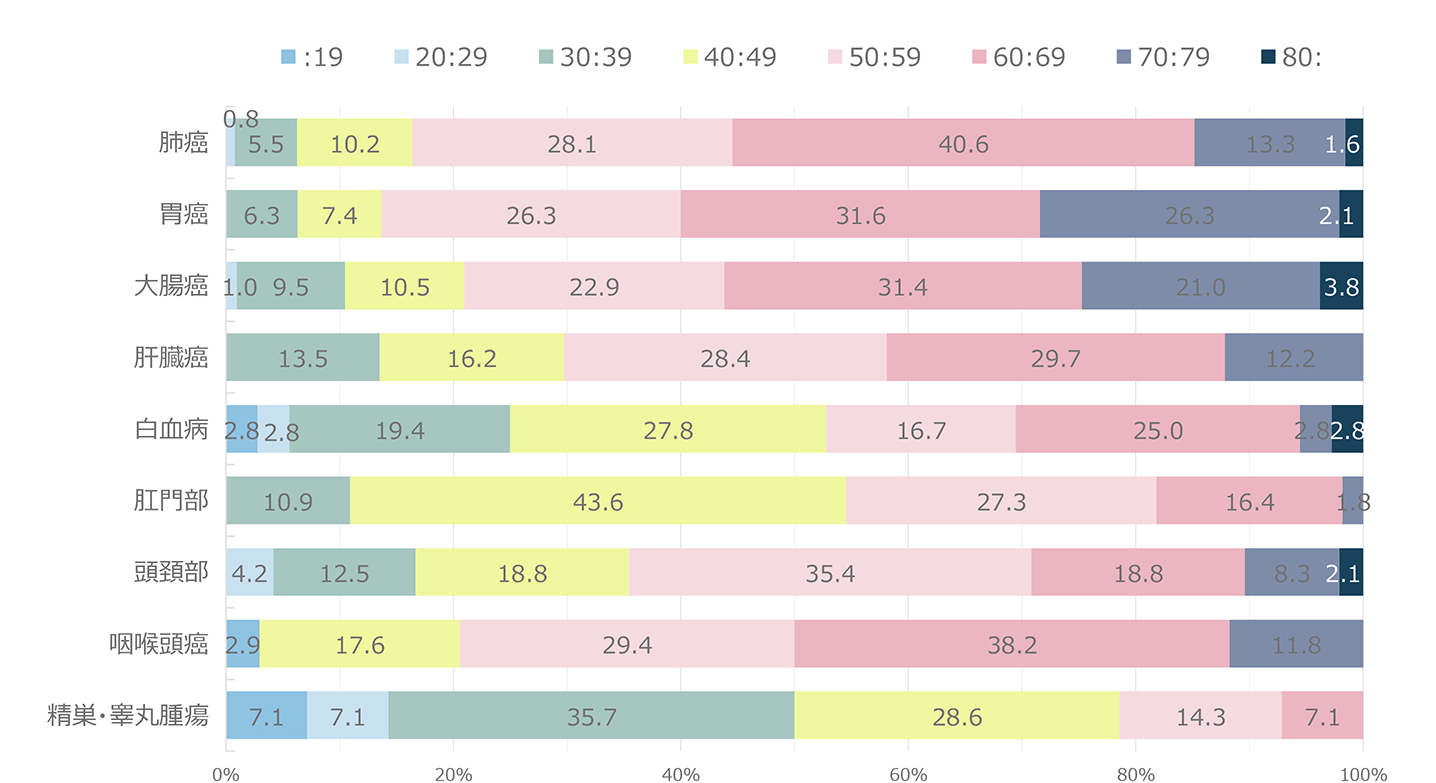
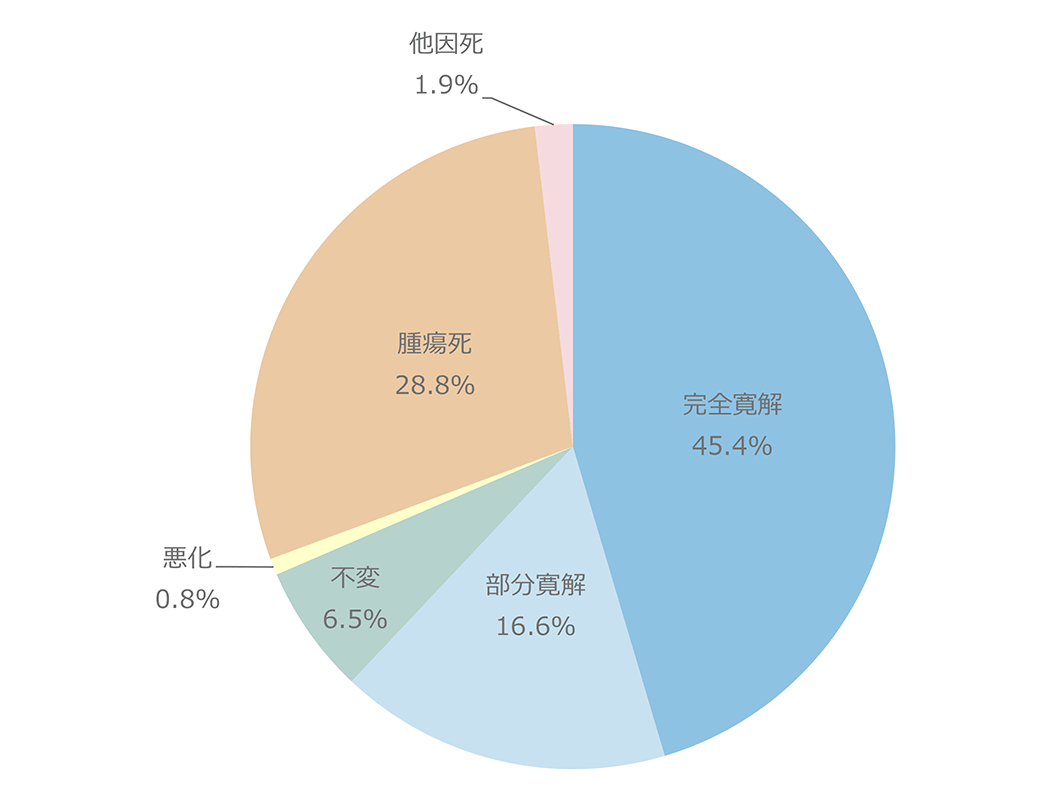
図8に主要な悪性腫瘍別のCD4分布を示したが、腫瘍の種類にかかわらずCD4は広く分布しており、特定の腫瘍でのCD4の偏りは認められなかった。腫瘍発生時の年齢(図9)は、60歳代が最も多かった。HIV感染者では母数が少ない80歳代でも2.1%見られるなど、年齢が高い感染者での発生も見られた。HIV感染者の発見年齢に近いと考えられる日和見感染症の発症年齢と比較すると、明らかに年齢層は高いほうにシフトしていた。腫瘍別に見た年齢分布(図10)では、異性間・同性間に比べ医原性感染患者で年齢が若い傾向にあった。また腫瘍別の年齢分布(図11)では精巣・睾丸腫瘍で若い年齢での発症の傾向が見られた。腫瘍発生時期(図12)はHIV診断から1年以上経過しての発症が全体の8割以上を占め、3ヵ月以内(同時発見を含む)が8割以上である日和見感染症と対照的であった。すなわち、HIVと診断されしばらく経過を見ている間に腫瘍が発生してきている状況が明らかとなった。腫瘍患者の転帰(図13)では完全寛解/部分緩解を認めたのは62.6%であった。腫瘍別での死亡率を見ると(図14)、元々予後不良である膵癌が最も高く、白血病、肺癌、食道癌、肝臓癌、咽喉頭癌が続いた。
図12 腫瘍発生時期 (%) −HIV診断からの経過時間−
D.考察
ARTの導入によってHIV感染者の予後が長期的に安定するようになり、HIV感染者の悪性腫瘍の発生が問題となり、本研究が開始された。日本においてもHIV感染者での非指標悪性腫瘍は年々増加してきていることが明らかとなった。HIV感染者の腫瘍罹患率は先行研究では日本人癌罹患率と比較すると高い傾向にあると言われており、本調査においては2021〜2022年の罹患率は昭和60年モデル人口での年齢調整罹患率で比べた場合、日本人の癌罹患率の0.83倍であった(2020-2021年の調査では0.9倍)。本研究によるデータはエイズ指標疾患に含まれる悪性リンパ腫や子宮頚癌、カポジ肉腫がこの集計では除外されていることなどもあり、さらに悪性腫瘍の発生率は高い可能性も考えられる。ただ、HIV感染による影響はHIVに罹患してからある程度の期間を経て明らかになってくるものであり、長期的な推移を見ていく必要があると考えられる。発生腫瘍の分布は明らかに日本人の一般的な腫瘍頻度と異なっており、肺癌、肝臓癌、白血病、頭頚部癌、咽喉頭部腫瘍、肛門部癌、精巣・睾丸腫瘍が特徴的であった。肝臓癌は合併感染するC型肝炎やB型肝炎の影響が、肛門部癌などはヒトパピローマウイルスとの関連が示唆されている。最近では肺癌ではウイルス感染との関連が示唆されてるデータが出てきた。特に日本では白血病の罹患率が高いことが特徴で、疾患としては骨髄性・リンパ性、急性・慢性のいずれもが認められており、型別での特徴は見られなかった。主要8疾患の年次別発生数を見ると、この数年で肺癌の急増が目立ってきていた。明確なデータはないが、HIV感染者では喫煙などの肺癌の発生要因が高い可能性があり、今後HIV感染者の禁煙の促進は重要な課題になるものと思われる。また大腸癌は増加傾向で推移しており、今後の動向が重要と考えられた。一方で血液製剤による感染者のC型肝炎ウイルス共感染によると推定される肝臓癌は、2009年までは最頻疾患であったが、その後減少した。これについても今後の動向を見る必要があると考えられた。腫瘍発症時のCD4分布を見るとCD4が低いほど頻度は高かったものの、傾斜はなだらかであり、日和見感染症ほどCD4との強い関連は認められなかった。また、年齢を見ると40歳代以上の年齢が高い患者での発症が主となっていた。また、悪性腫瘍の発見はHIV患者診療が1年以上経過して発生することが大半であった。HIVの治療によってCD4数が改善しても悪性腫瘍発生のリスクは大幅には低減せず、HIV感染者を長期に診療していくにつれて悪性腫瘍が見られていくことになる。今後のHIV診療では、抗ウイルス療法のコントロールや代謝系合併症などの注意にくわえて、悪性腫瘍の早期発見のための定期的なスクリーニングの実施が、一般の中高年者の外来以上に求められていくもの考えられた。
E.結論
HIVにみられる悪性腫瘍の発生状況を調査し、その特徴を明らかにした。もともと頻度が高かった肺癌に加え、近年は大腸癌が急増しておりその要因の解析が必要である。